450 polipów
Niemowlę płci żeńskiej urodzone z ciąży II o czasie w dobrym stanie ogólnym (APGAR 10 pkt) z masą urodzeniową 4300 g. Przez pierwsze miesiące życia karmiona piersią, rozwijała się prawidłowo.
W wieku sześciu miesięcy wystąpiło pierwsze krwawienie z dolnego odcinka przewodu pokarmowego, a następnie kliniczne objawy sugerujące wgłobienie jelita. Wykonano wtedy sigmoidoskopię, stwierdzając obecność mnogich, krwawiących zmian polipowatych w jelicie grubym.
W wieku ośmiu miesięcy wykonano pełne badanie endoskopowe przewodu pokarmowego, stwierdzając obecność niepoliczalnych zmian polipowatych w górnym i dolnym odcinku przewodu pokarmowego (zdjęcia 1 A–C). Badanie patomorfologiczne wycinków wykazywało obecność polipów hamartomatycznych żołądka, jelita cienkiego i jelita grubego (zdjęcia 2 A–C). Dziecko wymagało licznych transfuzji krwi, infuzji albumin i wyrównywania zaburzeń wodno-elektrolitowych. Pacjentka była w znacznym stopniu niedożywiona i nie tolerowała diety opartej na mieszankach MCT, dlatego podjęto decyzję o włączeniu żywienia pozajelitowego. Rozważano usuwanie dostępnych endoskopowo polipów lub usunięcie jelita grubego, ale rodzice nie zaakceptowali żadnej z tych metod i zdecydowali się na leczenie niekonwencjonalne.
Rozważano usuwanie dostępnych endoskopowo polipów lub usunięcie jelita grubego, ale rodzice nie zaakceptowali żadnej z tych metod i zdecydowali się na leczenie niekonwencjonalne.
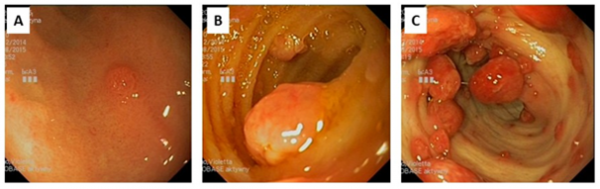
Zdjęcie 1. Obraz endoskopowy:
A – Żoładek – siedząca zmiana polipowata na krzywiźnie większej żołądka.
B – Dwunastnica – mnogie, siedzące i uszypułowane polipy w części zstępującej dwunastnicy.
C – Jelito grube – polipy jelita grubego w różnym stadium rozwoju.
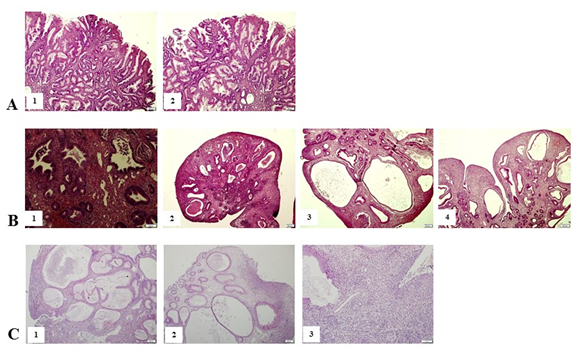
Zdjęcie 2. Obraz patomorfologiczny resekowanych polipów:
A – Żołądek – utkanie polipa hamartomatycznego (polip młodzieńczy) z obecnością bogatonaczyniowej ropnej ziarniny zapalnej w blaszce właściwej bez cech dysplazji ani kolonii Helicobacter pylori. Zmiana wymaga różnicowania z polipami hyperplastycznymi żołądka (A1, A2 – barwienie H&E, powiększenie ×10).
B – Jelito cienkie – obraz polipów hamartomatycznych (polipy młodzieńcze) z obecnością bogatonaczyniowej i bogatokomórkowej ropnej ziarniny zapalnej w obrębie blaszki właściwej. Nie stwierdzono cech dysplazji. W pojedynczych wycinkach stwierdzono cechy heterotopii żołądkowej (B1 – barwienie H&E, powiększenie x20, B2, B3, B4 – barwienie H&E, powiększenie ×10).
C – Jelito grube – 3 nieuszypułowane polipy odbytnicy – mikroskopowo utkanie polipów hamartomatycznych (polipy młodzieńcze), częściowo owrzodziałych. Polipy szeroko uszypułowane, resekowane u podstawy (C1, C2 – barwienie H&E, powiększenie ×10, C3 – barwienie H&E, powiększenie ×20).
W wieku 12-tu miesięcy u pacjentki wystąpiły kliniczne i radiologiczne objawy wysokiej niedrożności przewodu pokarmowego (zdjęcie 3) i z tego powodu była hospitalizowana w trybie pilnym. Po wyrównaniu stanu ogólnego wykonano jednoczasowy zabieg endoskopowy i chirurgiczny. Po otwarciu jamy brzusznej chirurg przeprowadził endoskop przez całe jelito cienkie, a następnie pętlą diatermiczną „na zimno” lub przy użyciu diatermii usunięto łącznie 450 siedzących i uszypułowanych zmian polipowatych wielkości od 1–2 mm do 2–3 cm (zdjęcie 4), w tym również konglomerat polipów w części zstępującej dwunastnicy, który najprawdopodobniej był przyczyną niedrożności. W kolejnym etapie zabiegu usunięto jelito grube (zdjęcie 5) z pozostawieniem kikuta odbytnicy i wyłonieniem ileostomii. Resekowano też fragment ściany jelita cienkiego oparzony w czasie polipektomii. Przebieg pooperacyjny niepowikłany.
Zdjęcie 3. Obraz radiologiczny – wysoka niedrożność przewodu pokarmowego spowodowana najprawdopodobniej przez konglomerat polipów w dwunastnicy.
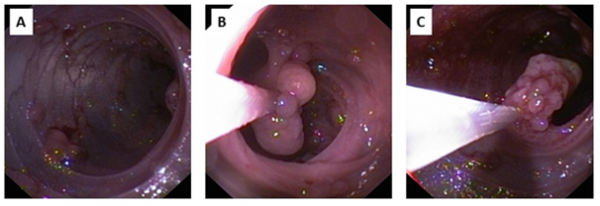
Zdjęcie 4. Obraz endoskopowy w czasie jednoczasowego zabiegu endoskopowego i chirurgicznego:
A – Przeświecanie przez ścianę jelita światła oświetlającego od zewnątrz pole operacyjne.
B–C – Usuwanie polipów z jelita cienkiego.
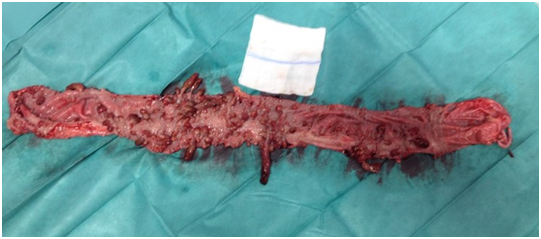
Zdjęcie 5. Usunięte jelito grube z bardzo licznymi zmianami polipowatymi na całym przebiegu.

Komentarz:
Całość przebiegu choroby u opisywanej dziewczynki wskazuje na niemowlęcą postać polipowatości młodzieńczej. Postać ta występuje znacznie rzadziej niż typowa polipowatość rodzinna ujawniająca się w wieku 5–15 lat. W przeciwieństwie do typowej polipowatości rodzinnej u pacjentów z postacią niemowlęcą nie stwierdza się obciążonego wywiadu rodzinnego, a choroba jest uwarunkowana mutacją powstającą de-novo.
Polipowatość niemowlęca ma ciężki przebieg i zwykle prowadzi do zgonu w dzieciństwie. Ujawnia się w ciągu pierwszych dwóch lat życia dziecka pod postacią krwawienia z przewodu pokarmowego, biegunki, jelitowej ucieczki białka, wgłobień jelitowych. Polipy mogą też ulegać przemianie nowotworowej.
Leczenie polipowatości niemowlęcej musi być agresywne. Uwzględnia ono zabiegi endoskopowego usuwania polipów i ścisły nadzór endoskopowy. Niestety u większości dotychczas opisanych pacjentów takie postepowanie było niewystarczające i konieczne było wykonanie kolektomii. Uzasadnieniem dla tego zabiegu jest nie tylko ochrona pacjenta przed rozwojem raka jelita, ale przede wszystkim zabezpieczenie dziecka przed ciągła utratą krwi i jelitową ucieczką białka.
W leczeniu polipowatości niemowlęcej stosowane jest też połączenie zabiegów endoskopowych i chirurgicznych. Właśnie takie postepowanie zastosowano u opisywanej pacjentki. Zabieg endoskopowy trwał prawie 3 godziny. Endoskop był przesuwany w jelicie przez chirurga. Sposób zakładania pętli na polipy nie różnił się istotnie od klasycznego zabiegu polipektomii. Większość polipów była słabo związana z podłożem i ulegała amputacji zaraz po założeniu pętli, ale nie towarzyszyło temu istotne krwawienie. W jednym miejscu spowodowano uraz termiczny ściany jelita. Miejsce to było zidentyfikowane przez chirurga i zaopatrzone. Kilkakrotnie zabieg przerywano i usuwano pętlę z kanału narzędziowego endoskopu celem odessania powietrza i dekompresji jelita.
Mamy nadzieję, że zastosowane postępowanie zmniejszy utratę krwi i na wiele miesięcy zapewni dziecku zbliżone do normalnych możliwości wchłaniania jelitowego. W razie nawrotu krwawień pierwszym działaniem będzie kontrola endoskopowa jelita cienkiego z dostępem od strony dwunastnicy i od stomii. Rokowanie u opisywanej pacjentki jest niepewne.
Piśmiennictwo:
- Oncel M., Church J.M., Remzi F.H. i wsp.: Colonic surgery in patients with Juvenile polyposis syndrome: a case series, [w:] „Diseases of the Colon & Rectum”, 2005; 48, ss.: 49–56.
- Oliveira P.H., Cunha C., Almedia S. et.al.: Juvenile polyposis of infancy in a child with deletion of BMPR1A and PTEN genes. Surgical approach [w:] „Journal of Pediatric Surgery”, 201348: E33–E37.
Autorzy:
- Pracownia Diagnostyki Gastroenterologicznej IP – CZD: M. Woynarowski, V. Wojno, M. Teisseyre, D. Kamińska
- Klinika Pediatrii Gastroenterologii i Alergologii Dziecięcej UMB: K. Kondej, M. Uścinowicz
- Klinika Chirurgii IP – CZD: M. Stefanowicz
- Zakład Patomorfologii IP – CZD: S. Szymańska
Luty 2016

